گفتوگو با دکتر رضا پوربهادر/ بیماریهای ایسکمیک قلب (۲)/ گفتوگو: دکتر رقیه حجفروش
بدست پزشكان گيل • 15 آوریل 2011 • دسته: تیتر اول٬ گفتوگو٬ گفتوگوی بالینی نخستین بخش از گفتوگوی حاضر، با تاکید بر اینکه در تشخیص «درد قفسهی سینه» (Chest pain) نه معاینه و نه پاراکلینیک نمیتوانند جای شرححال را بگیرند، بیشتر به چگونگی گرفتن یک شرححال خوب از بیماران مشکوک گذشت و سپس با مرور مختصری به مبحث معاینه، از بخش پاراکلینیک نیز جایگاه نوار قلب بررسی شد. در این شماره با ادامهی بحث تشخیص (پاراکلینیک و…) گفتوگو در مورد درمان و توصیههای لازم به بیماران و… ادامه مییابد. با سپاس از دکتر رضا پوربهادر، متخصص بیماریهای قلب و عروق و عضو هیات علمی دانشگاه علوم پزشکی گیلان، کماکان در انتظار پیشنهادها، نظرات و انتقادهای شما (دربارهی انتخاب میهمان هر شماره، موضوع گفتوگو، پرسشهای قابل طرح، کیفیت هر یک از گفتوگوهای منتشر شده و…) هستیم.
نخستین بخش از گفتوگوی حاضر، با تاکید بر اینکه در تشخیص «درد قفسهی سینه» (Chest pain) نه معاینه و نه پاراکلینیک نمیتوانند جای شرححال را بگیرند، بیشتر به چگونگی گرفتن یک شرححال خوب از بیماران مشکوک گذشت و سپس با مرور مختصری به مبحث معاینه، از بخش پاراکلینیک نیز جایگاه نوار قلب بررسی شد. در این شماره با ادامهی بحث تشخیص (پاراکلینیک و…) گفتوگو در مورد درمان و توصیههای لازم به بیماران و… ادامه مییابد. با سپاس از دکتر رضا پوربهادر، متخصص بیماریهای قلب و عروق و عضو هیات علمی دانشگاه علوم پزشکی گیلان، کماکان در انتظار پیشنهادها، نظرات و انتقادهای شما (دربارهی انتخاب میهمان هر شماره، موضوع گفتوگو، پرسشهای قابل طرح، کیفیت هر یک از گفتوگوهای منتشر شده و…) هستیم.
اکوکاردیوگرافی چه کمکی میکند؟
اکوکاردیوگرافی در ایسکمی تغییراتی نشان میدهد که میتواند کمک کند. مثلاً با دیدن اختلال حرکت در دیوارهی قلب متوجه میشویم که میوکارد دچار آسیب شده یا خیر، یا خونرسانی آن کاهش پیدا کرده است یا نه. این یافتهها باید در کنار الکتروکاردیوگرافی و علایم بیمار تفسیر شود.
آیا تجویز نیتروگلیسرین زیر زبانی و پاسخ بیمار به آن ارزش تشخیصی دارد؟
اگرچه گاه گفته میشود که پاسخ بیمار به نیتروگلیسرین زیر زبانی ارزش تشخیصی ندارد، اما باید کمی اختصاصیتر نگاه کنیم. یعنی اگر نیتروگلیسرین زیر زبانی ۳ تا ۵ دقیقه پس از تجویز اثر کند، ارزش دارد اما اگر درد بیمار نیم ساعت پس از تجویز دارو خوب شود، هیچ ارتباطی به دارو ندارد. پس اگر بتوانیم ارزش آن را معنیدار کنیم میتوانیم بهعنوان یک تست تشخیصی از آن استفاده کنیم. البته TNG در MI (انفارکتوس میوکارد) یا آنژین ناپایدار جواب نمیدهد یعنی درد کم و دوباره زیاد میشود، اما درد ناشی از آنژین مزمن پایدار به نیتروگلیسرین زیر زبانی و استراحت خوب پاسخ میدهد. با نیتروگلیسرین زیر زبانی ۲ دقیقه بعد و با استراحت ۱۰ دقیقه بعد درد بیمار برطرف میشود.
سایر اقدامات پاراکلینیک تشخیصی؟
در بررسی پاراکلینیک آنچه به ما کمک میکند، یکسری آنزیم است که به نام آنزیمهای قلبی شناخته میشوند. این آنزیمها بهعلت آزرده شدن عضلهی قلب آزاد میشوند ولی زمان آزاد شدن و مدت باقی ماندن آنها در خون متفاوت است. یعنی همه با هم آزاد و به یک سرعت از خون پاک نمیشوند. یکی از آنزیمها و بیومارکرهایی که سریعتر آزاد میشود، تروپونین T است. تروپونین I کمی دیرتر و LDH و CPK باز هم دیرتر آزاد میشوند، بنابراین سنجش آنها در تصمیمگیریهای ما در لحظات اول هیچ نقشی ندارد. پس لازم است ابتدا بیومارکرهایی را که زود آزاد میشوند بشناسیم و سپس بدانیم درد مریض کی شروع شده و چقدر از زمان آن گذشته است تا براساس آن بتوانیم بیومارکر یا آنزیمی را که در تشخیص به ما کمک بیشتری میکند، بسنجیم. متاسفانه در آزمایشگاههای ایران تروپونین T نداریم که وقتی مریض در اورژانس است، سریع چک شود و مریضها را غربال کنیم.
چنانچه بیماری که در اورژانس پذیرش شده و درد قفسهی سینه دارد، تروپونین T او منفی و نوار قلب نرمال باشد و در شرححال هم درد او تیپیک نباشد، این مریض باید ترخیص شود. این مریض خطر کمی دارد (Low risk است) و با احتمال بالای ۹۰ درصد درد مربوط به قلبش نیست. اگر همین بیمار یک آنژین تیپیک داشته باشد، ۱۲ ساعت زمان نیاز داریم تا تروپونین I او مثبت شود. اگر از شروع درد او نیم تا یک ساعت گذشته باشد و ما تروپونین I را چک کنیم، حتماً آن موقع منفی است، ولی اگر فردا صبح نتیجهی آزمایش را ببینم ممکن است مثبت شود. نمونهها لازم است در بدو ورود و صبح فردا گرفته و با هم مقایسه شود. نتیجهی بالاروندهی آنزیم برای ما مهم است. بههمین ترتیب اگر بیماری که با درد قفسهی سینه مراجعه کرده و نوار قلب او نرمال است، آنزیم CPK هم نرمال باشد، باید تحتنظر بماند چون زمان زیادی برای مثبت شدن CPK نیاز است. باید بدانیم از هر بیومارکر چه زمانی استفاده کنیم و چقدر ارزش تشخیصی دارد. معمولاً هر کدام بهتنهایی ارزشمند نیستند و در کنار هم به ما کمک میکنند و مجموعهی اینها ما را به تشخیص میرساند.
پس سن، جنس، نحوهی درد، محل درد، انتشار درد، علایم همراه، علایم تشدیدکننده و تخفیفدهنده در تشخیص مهم است.
اگر ممکن است دربارهی سن و جنس توضیح بفرمایید.
در ابتدا توجه شما را به این آمار جلب میکنم تا ببینیم در بیمار دچار درد سینه، سن و جنس چقدر میتواند در تشخیص قلبی بودن درد، موثر و تعیینکننده باشد. برای کسی که آنژین تیپیک دارد، در سن بین ۳۰ تا ۴۰ سال در آقایان ۷۶ درصد موارد احتمال قلبی بودن درد وجود دارد، اما در همین محدودهی سنی در خانمها احتمال قلبی بودن این درد ۲۶ درصد است. جنسیت تا این حد موثر است زیرا عارضهی قلبی در خانمها در سن کم شایع نیست. فقط خانمهایی که زمینهی خانوادگی بیماری قلبی دارند یعنی پدر، مادر، خواهر یا برادر در سن پایین بیماری قلبی داشتهاند و نیز آنهایی که دیابت خیلی شدید دارند در سن پایین به بیماری قلبی و درگیری عروق کرونر مبتلا میشوند. در همین محدودهی سنی اگر آنژین آتیپیک باشد در مردان فقط ۳۴ درصد احتمال دارد که این درد منشاء قلبی داشته باشد و در زنان ۱۲ درصد. برای آنژین تیپیک در سن ۴۰ تا ۴۹ سال در مردان ۸۷ درصد و در زنان ۵۵ درصد دردها قلبی است، اما اگر سن به ۶۰ تا ۷۰ سال برسد برای آنژین تیپیک در مردان ۹۴ درصد و در زنان ۸۶ درصد احتمال قلبی بودن درد وجود دارد. میبینید که در سن بالا آمار نشان میدهد که درصدها در دو جنس به هم نزدیک میشوند و تفاوت جنسیتی کمتر نقش دارد.
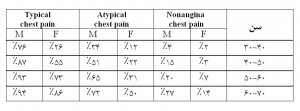 با توجه به آمار فوق، زنان حتی در سن ۶۰ تا ۷۰ سالگی در مواردی که با آنژین آتیپیک مراجعه میکنند، حدود ۵۰ درصد موارد احتمال دارد که دردشان قلبی باشد و در ۵۰ درصد موارد منشاء درد جایی غیر از قلب است. در واقع منظور این است اگر این افراد آنژیوگرافی شوند، فقط در ۵۰ درصد موارد تنگی بیش از ۷۰ درصد در عروق کرونر دیده میشود. همچنین در موارد دردهای Nonangina یعنی زمانی که در شرححال و معاینه متوجه میشویم دردشان غیرآنژینی است، با دقت بالایی میتوان به مریض گفت که دردش قلبی نیست و یک اتفاق حاد کرونری برای بیمار نیافتاده است. در واقع طبق آمار جدول، حتی در سن ۶۰ تا ۷۰ برای یک خانم تنها ۱۴ درصد احتمال دارد که درد غیرآنژینیاش منشاء قلبی داشته باشد، بنابراین با احتمال ۸۶ درصد میتوان به این فرد گفت که تو مشکل قلبی نداری. اگر این را در کنار یک ECG نرمال و بیومارکر طبیعی بگذاریم با خیال جمع میتوان بیمار را مرخص کرد.
با توجه به آمار فوق، زنان حتی در سن ۶۰ تا ۷۰ سالگی در مواردی که با آنژین آتیپیک مراجعه میکنند، حدود ۵۰ درصد موارد احتمال دارد که دردشان قلبی باشد و در ۵۰ درصد موارد منشاء درد جایی غیر از قلب است. در واقع منظور این است اگر این افراد آنژیوگرافی شوند، فقط در ۵۰ درصد موارد تنگی بیش از ۷۰ درصد در عروق کرونر دیده میشود. همچنین در موارد دردهای Nonangina یعنی زمانی که در شرححال و معاینه متوجه میشویم دردشان غیرآنژینی است، با دقت بالایی میتوان به مریض گفت که دردش قلبی نیست و یک اتفاق حاد کرونری برای بیمار نیافتاده است. در واقع طبق آمار جدول، حتی در سن ۶۰ تا ۷۰ برای یک خانم تنها ۱۴ درصد احتمال دارد که درد غیرآنژینیاش منشاء قلبی داشته باشد، بنابراین با احتمال ۸۶ درصد میتوان به این فرد گفت که تو مشکل قلبی نداری. اگر این را در کنار یک ECG نرمال و بیومارکر طبیعی بگذاریم با خیال جمع میتوان بیمار را مرخص کرد.
علت تفاوت جنسیتی بیشتر هورمونال است یا سایر عوامل هم مطرح است؟
تفاوت جنسیتی برمیگردد به سیستمهای حمایتکنندهی بدنی. در واقع هورمونها بهعلت نقشی که در حفاظت دیوارهی عروق دارند مهم هستند. یعنی در خانمها تا سن پیش از یائسگی بهعلت هورمونهای استروژن و پروژسترون، عروق بهتر حفظ میشود و بنابراین احتمال درگیری عروق کم است. همانگونه که در آمار دیدید، در سن ۶۰ تا ۷۰ سال بهعلت نبود هورمونها، در دردهای تیپیک قلبی تفاوت جنسیتی کمتر دیده میشود و ارقام به هم نزدیک میشوند.
در هر حال اگر در هر بیمار از شرححال خوب استفاده کنیم، در کنار تجربه و سایر یافتههای پاراکلینیک میتوان با دقت بالا گفت بیمار نیاز به بستری دارد یا الان بیمار مشکل حاد قلبی ندارد ولی نیاز به بررسی هست و باید اکوکاردیوگرافی و تست ورزش انجام شود.
در مورد بیماری که دچار اتفاق حاد نیست یعنی دردها از پیش بوده و الان مدت یا شدتش کمی تغییر کرده است، میخواهیم بررسی کنیم و ببینیم ریسک چقدر است. احتیاج به کار تشخیصی جدیدی دارد یا همان داروها باید ادامه یابد؟
این بیمار باید یک تست ورزش یا تست استرس شود تا مشخص شود که جزو چه گروهی است. اگر High risk است، باید آنژیوگرافی شود تا براساس آنژیوگرافی اقدام درمانی مناسب انجام دهیم. اگر Low risk است باید همان داروها ادامه یابد و بیمار فقط پیگیری شود. اینها همان گروهی هستند که در آنها تغییرات ایجاد شده است و شک داریم که اتفاق جدیدی در حال وقوع باشد، اما از نظر بالینی بهنظر نمیرسد که بیمار تبدیل به آنژین ناپایدار شده باشد.
در هر حال زمانی که بیمار با حملهی حاد کرونری مراجعه میکند، باید بستری و در اولین فرصت آنژیوگرافی شود. اگر نتیجهی آنژیوگرافی و سایر دادهها حدس ما را تایید کند، باید کار درمانی را شروع کرد. اتفاق حاد کرونری یعنی اینکه رگ در حال بسته شدن است و ممکن است بهقیمت از دست رفتن بخشی از عضله تمام شود و منجر به نارسایی قلبی گردد. نارسایی قلبی هم عارضهای است که عوارض بدتری دارد و در نهایت منجر به ناتوان شدن بیمار میشود یعنی بیمار قابلیتهای خود را از دست میدهد و حتی ممکن است منجر به کوتاه شدن عمر بیمار شود.
در بیماری که با سندرم حاد کرونری به مطب مراجعه کرده است، پیش از ارجاع به بیمارستان چه اقدامات اولیهای برای کمک به او میتوان انجام داد؟
بیمار اگر آنژین تیپیک و درد در حال استراحت دارد یا تازه دردش شروع شده است، نشان میدهد که یک سندرم حاد کرونری در حال وقوع است. آنژین ناپایدار یعنی رگ تنگی شدید دارد و در حال بسته شدن است. اقداماتی که برای این بیمار میتوان انجام داد بهترتیب شامل موارد زیر است:
– اول باید بیمار را آرام کنیم، به او اطمینان دهیم و اضطراب او را کم کنیم.
– اگر فشارش پایین نباشد، نیتروگلیسرین زیر زبانی به او کمک میکند.
– اکسیژنتراپی را شروع میکنیم.
– داشتن رگ باز (IV line) به بیمار کمک میکند.
– اگر بیمار آسپیرین نمیخورده، باید حداقل ۳۰۰ میلیگرم آسپیرین جویدنی برای دوز بارگیری تجویز کرد یعنی ۳ عدد آسپیرین ۱۰۰ میلیگرمی جویدنی که سریع اثر کند.
– ۴ عدد قرص کلوپیدوگرل (پلاویکس) ۷۵ میلیگرمی که اثر آسپیرین را تقویت کند. این داروها باعث میشوند که چسبندگی پلاکتی و فرآیند حاد مهار شود. چون در فرآیند حاد یکی از اتفاقات این است که تجمع پلاکتی رخ میدهد و مهار چسبندگی کمک میکند انفارکتوس میوکارد اتفاق نیافتد یا به تاخیر بیافتد.
سایر کارها در این زمان خیلی کمک نمیکند، مگر اطلاع به اورژانس تا مریض را مانیتور کند و به نزدیکترین مرکزی که امکانات قلبی داشته باشد، برساند. امروزه تجویز لیدوکائین و داروهای آنتیآریتمی در این زمان خیلی توصیه نمیشود. دادن بتابلاکرهای خوراکی هم در این زمان ممکن است خیلی کمک نکند، چون تا زمانی که بیمار به مرکز برسد، هنوز دارو جذب نشده است.
در مواردی که بیمار فشار خون بالا دارد توصیه به کنترل فشار خون با آدالات میکنید؟
بههیچ وجه توصیه نمیشود، زیرا افت ناگهانی فشار خون اثر سوء خواهد داشت. افت ناگهانی فشار ممکن است هم جریان خون مغز و هم جریان خون عروق کرونری را مختل و ضایعه را تشدید کند. بهتر است با همان نیتروگلیسرین زیر زبانی فشار کنترل شود و بهتدریج پایین بیاید. در مواردی که بیمار سابقهی فشار خون دارد و فشار او خوب کنترل نشده و بالاست، میتوان از کاپتوپریل زیر زبانی استفاده کرد، چون به نسبت آدالات که فشار را ناگهان کاهش میدهد، کاپتوپریل فشار را بهتدریج پایین میآورد.
در مورد بیمارانی که افت فشار خون دارند چه توصیهای دارید؟
در مورد این بیماران خواباندن بیمار و بالا آوردن پاها خیلی کمک میکند. اگر افت فشار همراه با برادیکاردی باشد، تزریق آتروپین چه بهصورت زیر جلدی یا داخل وریدی کمک میکند.
اگر برای بیمار رگ باز تهیه شده، دادن مایع آزاد (Free) از دستهی افزایندههای حجم (Volume expanders) مثل رینگر یا سالین میتواند به افزایش فشار خون کمک کند و جلوی عوارض را بگیرد. تجویز مایع بهویژه در بیمارانی که سندرم حاد کرونری در بخش کرونر راست و سطح تحتانی قلب دارند مهم است، چون بهعلت مجاورت سطح تحتانی قلب با عصب واگ بیمار برادیکارد یا دچار کاهش فشار خون میشود و در زمینهی برادیکاردی ممکن است دچار آریتمی کشنده شود.
بنابراین در بیمار با افت فشار یا انفارکتوس بطن راست حجم دادن خیلی مهم است. همین بالا آوردن پاها معادل حدود ۵۰۰ میلیلیتر مایع است. اگر بتوانیم بیمار را مانیتور کنیم و ضربان قلب زیر ۴۰ یا فشار خون سیستولیک زیر ۹۰ میلیمتر جیوه باشد، سریع میتوان علاوه بر این حجم، حدود ۷۵/۰ تا ۱ میلیگرم آتروپین داخل وریدی یا زیر جلدی به بیمار تجویز کرد تا بیمار به مرکز قلب برسد.
در مواردی که بیمار استرس و اضطراب دارد درمانهای کمکی مثل تجویز دیازپام را برای کاهش اضطراب بیمار صلاح میدانید؟
خیر، زیرا ما نمیخواهیم سطح هوشیاری بیمار را تغییر بدهیم. فقط در حالتی که بیمار در حال MI است، درد شدیدی دارد، تاکیکارد است و فشار خون بالا دارد، میتوان از مورفین استفاده کرد. مورفین و پتیدین بهترین داروهایی هستند که بهخاطر اثر کوتاه و نیز به این علت که روی هوشیاری بیمار خیلی تاثیر نخواهند داشت، مورد استفاده قرار میگیرد. فقط در MI سطح تحتانی قلب که با برادیکاردی و کاهش فشار خون همراه است، تجویر مورفین کنترااندیکاسیون دارد و باید از پتیدین استفاده کرد. در سایر موارد که ضربان قلب و فشار خون بالاست، مورفین موثر است. تجویز مورفین اثر خوبی در بیمار دارد و تاثیرات مثبت آن شامل کاهش ضربان و فشار خون و کاهش پیشبار یا پرهلود (Preload) و کاهش اضطراب است.
آیا آنژیوگرافی برای تمام بیمارانی که دچار MI شدهاند یا همه بیمارانی که آنژین ناپایدار هستند، توصیه میشود؟
براساس مرحلهای که با بیمار مواجه میشویم، زمان انجام آنژیوگرافی متفاوت است:
اول: در MI حاد بهویژه زمانی که بیمار در زمان طلایی (Golden time) یعنی ۴ تا ۶ ساعت اولیه به مرکز قلب برسد و امکانات مهیا باشد و نیروی زبده و امکانات مناسب در Cat lab داشته باشیم، بهترین اقدام این است که بیمار آنژیوگرافی شود و رگ بسته شده را باز کنیم. امروزه این بهترین و موثرترین روش برای درمان است که به نام آنژیوپلاستی اولیه یا Primary PCI (percutaneous coronary intervention) نامیده میشود. اما اگر بیمار در اورژانس استرپتوکیناز گرفته و با آن دردش فروکش کرده و قطعهی ST در نوار قلب پایین آمده باشد، این بیمار کار اورژانس نمیخواهد مگر اینکه دچار Post MI angina یعنی آنژین ناپایدار شده باشد که نشان میدهد اتفاق جدیدی در حال وقوع است. این بیمار احتیاج به آنژیوگرافی دارد.
دوم: در مواردی که بیمار استرپتوکینار گرفته و رگ باز شده و اکوکاردیوگرافی هم نشان میدهد که ما نکروز وسیع نداریم یعنی ترومبولیتیکتراپی موفق بوده است، توصیه میشود بیمار در اولین فرصت (As soon as possible) آنژیوگرافی شود. از آنجایی که ما با ترومبولیتیکتراپی فقط لخته را حل میکنیم و پلاک هنوز باقی است، این مریض باید در اولین فرصت پس از اینکه از نظر همودینامیک پایدار (Stable) شد یعنی حدود ۲۴ تا ۴۸ ساعت بعد آنژیوگرافی شود.
سوم: کسانی که ترومبولیتیکتراپی شدهاند، اما جواب ندادهاند یعنی ST همچنان بالاست و بیمار علیرغم تجویز مورفین و پتیدین درد دارد، اینجا Rescue PCI (آنژیوپلاستی رهاییبخش) انجام میشود.
چهارم: اگر بیمار MI کرده یعنی اتفاقی برای عضله افتاده و آنزیمها بالاست، ولی شرایط او خوب است (ممکن است ترومبولبتیک هم نگرفته باشد، یعنی نرسیده یا دیر رسیده باشد) در هر حال باید پس از پایان دورهی بیمارستانی اکوکاردیوگرافی شود تا اختلال عضله مشخص شود. همچنین باید تست ورزش با اسکن قلب شود تا بفهمیم اصلاً عضله قابلیت بازگشت دارد یا منطقهی دیگری هم ایسکمیک است یا نه. در نهایت براساس آن که در گروه ریسک پایین یا متوسط یا شدید قرار میگیرد باید برای آنژیوگرافی تصمیم بگیریم.
در بیماران آنژین ناپایدار چطور؟
در این گروه یعنی سندرم حاد قلبی که بیمار هنوز MI نکرده، یا MI با ST بالا نداشته که اندیکاسیون ترومبولیتیکتراپی داشته باشد، در اولین فرصت باید آنژیوگرافی کرد. یعنی رگی که تنگی شدید (بالای ۹۰ درصد) دارد و در حال بسته شدن است باید آنژیوگرافی شود با این هدف که بهسمت باز کردن رگ برویم. پس موارد Non ST elevation MI که ما ST پایین داریم با T وارونه یا بیماران بیعلامت (Asymptomatic acute CAD) باید در بیمارستان بستری و آنژیوگرافی شوند.
در مورد آنژین پایدار چطور؟
بیماران با آنژین پایدار باید حتماً بررسی شوند یعنی براساس تست ورزش به احتمال خطر پایین و متوسط و بالا تقسیم شوند. بر این اساس بیماران در گروه خطر پایین احتیاج به اقدام خاصی ندارند، اما در گروههای با خطر متوسط و شدید براساس شرایط بیمار، سن و سایر ویژگیها آنژیوگرافی و برقراری و بازگشایی مجدد عروق (Revascularization) انجام میشود.
در مورد CT انژیوگرافی چه نظری دارید؟ جایگاه آن کجاست؟
مولتیاسلایس CT آنژیوگرافی که در ایران حداکثر ۶۴ اسلایس آن وجود دارد و در دنیا از ۲۵۶ اسلایس و بالاتر هم استفاده میشود، به دو صورت مورد استفاده قرار میگیرد: اول برای «اسکورینگ کلسیم کرونر» (اصطلاحاً CCS) که برای غربالگری و پیدا کردن افراد پرخطر (High risk) در معرض بیماری عروق کرونر مثل بیماران دیابتی بدون علامت قابل استفاده است تا در صورت Score بیشتر از ۴۰۰ آنژیوگرافی کرونر هم بشوند؛ دوم برای تشخیص آناتومی کرونر و سایر عروق بدن مانند آئورت و شاخههای آن که در بحث سندرم حاد کرونری یا آنژینهای مزمن و پایدار قابل استفاده است.
حسن این روش آنژیوگرافی در سادهتر بودن انجام آن بهصورت سرپایی برای بیمار با تزریق مادهی حاجب در سیاهرگ دست بیمار است و از نظر هزینه کمی ارزانتر از آنژیوگرافی متداول است. اما معایب آن کم نیست؛ دوز اشعهی ایکس مورد استفاده در CT آنژیوگرافی مولتیاسلایس ۶۴ آنقدر زیاد است که میتواند خطر سرطان پستان را در زنان افزایش دهد، بنابراین در خانمهای جوان توصیه نمیشود. همچنین مشاهدهی عروق نیاز به بازسازی و جدا کردن کامپیوتری سایر احشا و ضمایم از قلب و عروق آن دارد که اگر بهدقت انجام نشود تصاویر نهایی بهدست آمده ساختگی بهنظر خواهد رسید. در صورت وجود کلسیم در داخل عروق (در مواجهه با پلاکهای کلسیفیه) توانایی آن در تعیین شدت تنگی بسیار کم است. بههمین دلیل نتیجهی نرمال آن بسیار کمک میکند و دقت آن در تشخیص ضایعات استیال (دهانهی رگ) زیاد است و در آنومالیهای عروقی یا در بیماران بایپس شده کمککننده است. اما در صورت مشاهدهی ضایعات عروقی کرونری، برای تعیین شدت ضایعات و انجام درمان اینترونشنال یا حتی انجام بایپس کرونر نیاز به انجام مجدد آنژیوگرافی با روش متداول (Conventional) خواهد بود. البته فکر میکنم بحث در این مورد و تشریح آن نیاز به یک گفتوگوی مجزا داشته باشد.
لطفاً دربارهی زمان ترومبولیتیکتراپی توضیح بفرمایید.
زمان طلایی شروع ۶ ساعت اول است. اما اگر بیمار در ۲۴ ساعت اول هم ایسکمی متعاقب انسداد (Ongoing ischemia) دارد، در این مدت هم میتوان ترومبولیتیک تجویز کرد. هر چه زمان بگذرد، شانس اینکه بتوانیم سلولی را نجات دهیم کمتر میشود یعنی هر چه به پایان ۲۴ ساعت نزدیک شویم، امکان برگشت کمتر میشود. پس از ۲۴ ساعت تجویز ترومبولیتیک ممنوع است چون میتواند پارگی عضلهی قلب بدهد و عوارض بیشتری ایجاد کند. پس ترجیحاً در ۱۲ ساعت اول، و اگر درد ادامهدار باشد، در ۲۴ ساعت اول.
چه زمانی بیمار میتواند فعالیت طبیعی خود را از سر بگیرد؟
خیلی زود، ولی بهتدریج. زمانی که بیمار دچار آنژین ناپایدار است و MI نکرده یا Q MI نکرده، اگر آنژیوپلاستی شود خیلی سریع میتواند به فعالیت عادی برگردد. حسن آنژیوپلاستی همین است، نه اسکار دارد نه محدودیت فعالیت. رگ باز میشود و عضله سالم است و بیمار میتواند فعالیت عادی خود را از سر بگیرد. اما در موارد MI وضعیت بسته به عملکرد عضله و میزان آسیب وارده دورهای برای بازسازی (Remodeling) نیاز است که باید سعی کنیم این دوره را کند کنیم یا تا آنجا که میتوانیم بهتاخیر بیاندازیم و از زمان بهنفع خود استفاده کنیم تا سلولهای بیشتری را حفظ کنیم و منطقهی کمتری بهسمت فیبروز برود.
در زمان ترخیص باید به بیمار گفت چقدر میتواند فعالیت کند. در این بیماران باید یک Submaximal exercise test انجام شود، یعنی ضربان قلب مریض را در ورزش به ۱۰۰ برسانیم و ببینیم چقدر زمان میبرد تا فرد به این ضربان برسد و چه شیبی را میتواند تحمل کند و بر این اساس میزان فعالیت بیمار را تعیین کنیم.
در مورد فعالیت جنسی چطور؟ با درد قلبی امکان فعالیت جنسی برای آنها وجود دارد یا خیر؟
معمولاً در بیماران MI محدودیت وجود دارد، چون استرس زیادی برایشان ایجاد میکند یعنی فشار خون و ضربان قلب بالا میرود و ایسکمی ایجاد میشود. در MI براساس منطقه و وسعت آسیب متفاوت است. اما در موارد آنژین ناپایدار یا Non Q MI که میوکارد خوبی دارند، پس از انجام اقدامات درمانی، هیچ محدودیتی در زمینهی فعالیت جنسی وجود ندارد.
دربارهی اندیکاسیون شروع آسپیرین برای بیماران بفرمایید. خیلی وقتها بیماران بدون سابقهی قلبی با توجه به شنیدهها به پزشک مراجعه میکنند که تحت درمان با آسپیرین قرار بگیرند تا از بروز لخته در آنها جلوگیری شود.
در این مورد بررسیهای زیادی انجام شده است. در بررسی فرامینگام که روی پرسنل پزشکی در بیمارستانها انجام شد، به گروه زیادی از افراد آسپیرین تجویز و بیماران را پیگیری کردند و گفتند که شیوع MI کم شده، پس آسپیرین موثر است. ولی امروزه این نظریه رد شده است و آسپیرین فقط برای بیمارانی توصیه میشود که قطعاً بیماری قلبی دارند یا دیابتیک هستند یا کسانی که بیش از دو ریسک فاکتور قلبی دارند و در معرض خطر هستند. در بقیهی موارد مصرف آسپیرین برای پیشگیری اولیه جایی ندارد تا بهطور روتین در خانمها و آقایان استفاده شود. در مطالعهای که روی خانمها شده مصرف آسپیرین سرطان پانکراس را افزایش داده است. حال واقعاً اینطور بوده یا بهطور اتفاقی همراهی داشته، مشخص نشده است. در هر حال مصرف آسپیرین در افراد با سن پایین، بدون بیماری قلبی، بدون دو ریسک فاکتور قلبی و بدون دیابت بهویژه در خانمها توصیه نمیشود.
و تجویز نیتروکانتین یا ایزوسورباید؟
عمدتاً در آنژین مزمن پایدار برای بالا بردن آستانهی درد و افزایش توان فعالیت مورد مصرف دارد.
یکی از اتفاقات رایج این است که بیمار در سن ۴۰ یا ۵۰ سالگی برای اولین بار به پزشک مراجعه میکند و مدعی است که تاکنون هیچ مشکلی نداشته است. برای چنین فردی اقدامات غربالگری برای تشخیص خطر بیماریهای قلبی چیست؟
اگر بیماری بدون سابقهی قبلی مراجعه کند به این معنی است که ریسک فاکتور شناخته شده ندارد نه اینکه ریسک فاکتور ندارد. در واقع ظاهراً سالم بوده است، چون ما مستند (Document) نداریم. در شرححال سابقهی فامیلی پرسیده میشود و بقیهی موارد در آزمایش مشخص میشود. اولین اقدام شرححال و سپس معاینهی کامل است، دوم باید از بیمار یک نوار قلب بگیریم و سپس بررسی آزمایشگاهی که برای قلب، فقط بررسی قند و چربی خون کافی است. همین دو عامل ریسک فاکتور بیماری قلبی- عروقی را مشخص میکند. ضمناً بررسی سایر عوامل غیرقلبی مثل کلیه و… بهعهدهی پزشک است. با همین چند اقدام ساده میتوانیم وجود یکی از ۵ ریسک فاکتور قلبی را که شامل سابقهی فامیلی، دیابت، فشار خون، چربی خون و سیگار است تعیین کنیم. ممکن است در نوار قلب هم سابقهی بروز MI مشخص شود. گروهی هستند که دچار MI خاموش (Silent MI) شده و علایم واضح نداشتهاند. این افراد مورد بحث امروز ما نیستند، ولی ممکن است جزو همین گروهی باشند که مدعیاند تاکنون سابقهی هیچ بیماری نداشتهاند.
در مورد مصرف سیگار در بیماران مبتلا به درد قفسهی سینه یا MI چطور؟
سیگار مطلقاً. حتی توصیه میکنیم این بیماران کنار فرد سیگاری هم نمانند. چون سیگار هم میتواند اسپاسم عروق کرونر بدهد و هم اثر ترومبوژنیک دارد و تشکیل لخته را تسریع و تشدید میکند.
و الکل؟
اگرچه نقش الکل بهعنوان یک دارو در پیشگیری بیماری قلبی به اثبات رسیده است، ولی ما بههیچوجه به بیماری که عادت به مصرف الکل ندارد، چنین توصیهای نمیکنیم. حتی بهعنوان پیشگیری ثانویه در بیماری که اتفاقی برای قلبش افتاده، بهویژه در کسانی که درگیری میوکارد دارند، توصیه به نوشیدن الکل نمیکنیم. دربارهی الکل دو نکته را باید بهخاطر بسپاریم: اول آنکه مصرف الکل فشار خون و ضربان قلب را بالا میبرد و این دو عامل میتواند برای بیمار مضر باشد. دوم اینکه الکل عوارض کبدی هم دارد، پس اگر کسی در حال مصرف داروست، مصرف بیش از حد الکل میتواند عارضه ایجاد کند.
و ورزش؟
حتماً توصیه میشود بیمار پس از ترخیص حداقل روزانه یک ساعت راه برود. سطح ورزش بسته به توانایی بیمار است یعنی بیمار میتواند آنقدر فعالیت کند تا هیچ علامت جسمانی نداشته باشد. در واقع فعالیت بیمار محدود به علایم او (Symptom limited) است. اگر بیمار تست ورزش شده و مثلاً سه مرحله را تحمل کرده است، میتوان به او گفت بدون محدودیت فعالیت کند. اینها بسته به ارزیابی پزشک از بیمار است. ما دورههایی از بازتوانی برای بیماران با سابقهی MI یا بایپس و آنژیوپلاستی داریم. بیماری که از پیش فعال نبوده، هنوز آماده نیست که از او بخواهیم برود در باشگاه ثبتنام کند. باید بیمار را از نظر فیزیکی برای ورزشهایی که میتواند در پیشگیری از اتفاقات بعدی قلبی و کرونری موثر باشد، آماده کرد.
آیا بارداری در بیماران مبتلا به آنژین ناپایدار یا MI محدودیت دارد؟
بسته به شرایط بیمار و اینکه چقدر عضلهی قلب در MI آسیب دیده یا دوباره عروقرسانی (Revascularized) شده متغیر است. بارداری مثل ورزش و سایر استرسها میتواند تحمل شود، اما در نارسایی قلبی چون حجم پرهلود افزایش مییابد و به قلب فشار میآید، ممنوع است. از طرفی بیمار قلبی نباید داروهایش را قطع کند و داروها گاهی بر جنین اثر تراتوژن دارد. در بیمار با درد قفسهی سینه که پلاویکس و آسپیرین میخورد یا بیماری که استاتین را بهعنوان پیشگیری مصرف میکند، قطع کردن ۹ ماههی این داروها و نیز ادامهی قطع آن در شیردهی زیان دارد.
البته نمیتوان یک قانون کلی داد و بسته به شرایط بیمار باید تصمیم گرفت، اما معمولاً در بیمار قلبی که باید دارو بخورد و زندگیاش وابسته به داروست، بارداری توصیه نمیشود. از بین داروهای قلبی تنها آسپیرین ممکن است بر جنین اثر بدی نداشته و حتی در پیشگیری از پرهاکلامپسی موثر باشد.
در مورد مصرف مخدرها، برای فردی که مخدری مثل تریاک مصرف میکند، در زمینهی بیماری عروق قلبی ترک مخدر یا تبدیل آن به متادون ممنوع است؟ و آیا مصرف متادون تاثیری بر نوار قلب دارد؟
از موادی که سوءمصرف میشود، فقط کوکائین میتواند در بیمار آنژین ناپایدار و درد سینه ایجاد کند. در بقیهی موارد در هیچ کتابی نوشته نشده که مصرف مخدرها از جمله متادون اتفاقات قلبی ایجاد کند یا مصرف متادون در بیماران قلبی ممنوع باشد. بنابراین تغییر مخدر خوراکی به متادون هیچ تاثیر منفی ندارد، بهشرط اینکه دوز معادل و صحیح انتخاب و بهتدریج کاسته (Taper) شود. ضمناً با توجه به ناخالصیهای موجود در مخدرها و وجود فلزات سنگین مثل جیوه و سرب در تریاک، توصیه میکنیم تریاک به دارویی مثل متادون تبدیل شود که هم خطر مسمومیت با جیوه و سرب و هم عوارض گوارشی کمتر دارد، هم فرم Pure و خالص است و هم دوز آن توسط پزشک قابل تنظیم است.
به کوکائین اشاره کردید. دربارهی سایر محرکها مثل آمفتامین و متآمفتامین که امروزه مصرف آنها در افزایش یافته و تاثیر زیادی هم بر فشار خون و ضربان دارند، چطور؟
مسلماً هر عاملی که فشار خون و ضربان قلب را باجوامع لا ببرد (چون حاصل ضرب این دو عامل میزان مصرف اکسیژن میوکارد را تعیین میکند) امکان ایسکمیک شدن میوکارد را بالا میبرد. همچنین به آریتموژن بودن این داروها هم باید توجه کرد.
دربارهی ترک و قطع مخدر در بیماران چه توصیهای دارید؟ پیش از ترک نیاز به چه اقداماتی است؟
بیمار یا زمینه بیماری عروق قلبی دارد یا خیر که این در شرححال و معاینهی بالینی تعیین میشود. گاهی بیمار کاملاً سالم و شرححال نرمال است و سابقهی فامیلی هم ندارد، بنابراین لازم نیست برای ترک تست ورزش یا اکوکاردیوگرافی شود. اما در بیمار با سابقه و زمینهی بیماری عروق قلبی و فشار خون یا آنژین پایداری که تحت درمان است، باید احتیاط کرد. در درمان این بیماران نباید ضربان قلب یا فشار خون بالا رود یا بیمار زودتر به آستانهی درد برسد یا تبدیل به آنژین ناپایدار شود.
همانطور که گفتیم، دو حالت اتفاق میافتد که بیمار دچار علایم میشود: یا افزایش تقاضا (Demand) یا کاهش تامین خون (Supply) که توضیح داده شد در اتفاقات ناگهانی قلبی و تشکیل لخته رخ میدهد. از جمله موارد افزایش تقاضا همین بیمارانی هستند که ضربان و فشار خونشان بالا میرود. اینها بیمارانیاند که یا سابقهی بیماری قلبی دارند و با دارو کنترل میشوند یا هیچ سابقهای نداشتهاند و حالا با قطع مصرف مخدر ضربان یا فشار خونشان بالا رفته است. در این شرایط بیمار ممکن است بهعلت افزایش مصرف اکسیژن میوکارد، درد در حال استراحت و آنژین ناپایدار ثانویه پیدا کند، دقیقاً مثل بیماری که تب دارد یا تیروتوکسیکوز گرفته است. در هر حال روش مناسب برای ترک، تبدیل مخدر به متادون و کاهش آهستهی دوز آن، بدون بالا بردن ضربان و فشار خون است. همچنین به آریتمیزایی داروهای آرامبخش جایگزین هم باید توجه کرد که گاه با عوارض کشنده همراه است.
دکتر رضا پوربهادر
متخصص بیماریهای قلب و عروق- اینترونشنیست
عضو هیات علمی دانشگاه علوم پزشکی گیلان
نشانی: رشت، پل بوسار، مجتمع پزشکان پاستور
تلفن: ۷۲۲۳۶۰۸

پزشكان گيل
فرستادن نامه به این نویسنده | همهی نوشتههای پزشكان گيل
